Kurzübersicht: Was ist die IVF und wie läuft diese ab?
Die In-Vitro-Fertilisation wird umgangssprachlich häufig auch als künstliche Befruchtung bezeichnet, wobei der Begriff eigentlich eine spezifische Art der künstlichen Befruchtung beschreibt, bei der die Befruchtung nicht im Körper der Frau stattfindet, sondern im Labor.
Eine In-vitro-Fertilisation dauert normalerweise mehrere Wochen. Um genügend Eizellen für die Befruchtung zu erhalten, wird die Eizellenproduktion der Frau zu Beginn der Behandlung mit Hormonen stimuliert.
Nach der Hormonbehandlung werden der Frau Eizellen aus dem Eierstock entnommen und im Reagenzglas (= in vitro) mit den Spermien des Partners (oder eines Samenspenders) vermischt.
Ist die Befruchtung erfolgreich, reifen daraufhin die befruchteten Eizellen (= Zygoten) in einem Brutschrank zu Embryonen heran.
Im Normalfall werden bis zu 2 Embryonen am 2. Tag nach der Befruchtung (4-Zell Stadium) oder am 5. Tag nach der Befruchtung (Blastozytenstadium) in den Uterus der Frau transferiert. Überzählige befruchtete Eizellen oder Embryonen können in flüssigem Stickstoff für die spätere Verwendung tiefgefroren werden (Kryokonservierung).
Wann sollten Patientinnen eine IVF in Betracht ziehen?
Die IVF kommt in unterschiedlichen Fällen zum Einsatz – je nach Ursache des unerfüllten Kinderwunsches:
Ursache für unerfüllten Kinderwunsch bei der Frau: Die IVF kommt bei Frauen mit einem Eileiterverschluss, einer Endometriose oder bei Antikörpern gegen die Samenzellen des Partners zum Einsatz.
Ursache für unerfüllten Kinderwunsch beim Mann: ist die Qualität der Samenzellen des Mannes so schlecht, dass eine vorhergende intrauterine Insemination (IUI) erfolglos geblieben ist, wird in der nächsten Behandlungsstufe für gewöhnlich eine IVF in Betracht gezogen.
Wie läuft eine IVF ab?

Hormonelle Stimulation der Eierstöcke
Zunächst wird durch Hormonpräparate der natürliche Eisprung der Frau verhindert.
Je nach Protokoll beginnt bis zu 14 Tage später die Eizellstimulation. Ziel der Stimulation ist es, dass mehrere Eibläschen gleichzeitig reifen, um mehr Eizellen für eine erfolgreiche künstliche Befruchtung zu gewinnen.
Für die Hormonbehandlung kommen je nach individueller Situation der Frau unterschiedliche Hormonpräparate zum Einsatz, die gespritzt werden oder auch als Tablette genommen werden. Häufig wird das Hormon FSH (follikelstimulierendes Hormon) gespritzt, welches die Frau sich selbst spritzen kann oder auch durch eine andere Person gespritzt werden kann.
Die hormonelle Stimulation der Eierstöcke sollte ärztlich eng überwacht werden, da in seltenen Fällen eine Überstimulation der Eierstöcke auftreten kann.
In manchen Fällen wird auch auf die hormonelle Stimulation der Eierstöcke verzichtet und vollkommen auf den natürlichen Menstruationszyklus der Frau gesetzt, um die Eizellen entnehmen zu können (sogenannte Natural Cycle IVF).
Auslösen des Eisprungs und Eizellentnahme
Ca. eine Woche nach Beginn der Hormonbehandlung führt ein Ärztin oder ein Arzt eine Ultraschalluntersuchung durch, um die Grösse und Reife der sich entwickelnden Eizellen zu überprüfen. Ausserdem werden bestimmte Hormonwerte im Blut gemessen. Sind die Eizellen erfolgreich herangereift, wird nun die Hormonbehandlung beendet. Durch Injektion bestimmter Hormone oder Medikamente (z.B. humanes Choriongonadotropin oder GnRH-Agonisten) wird dann ca. 9-11 Tage nach Beginn der Hormonbehandlung der Eisprung eingeleitet.
36 Stunden nach Einleitung des Eisprungs wird die sogenannte Follikelpunktion durchgeführt. Hierbei entnimmt der Arzt oder die Ärztin mithilfe einer feinen Nadel Eizellen aus den gereiften Eibläschen. Für gewöhnlich erfolgt dieser Eingriff unter einer leichten Narkose über die Scheide.
In selteneren Fällen und abhängig von der individuellen Situation der Frau werden die Eizellen per Bauchspiegelung (auch Laparoskopie genannt) entnommen – einem chirurgischer Eingriff über die Bauchdecke der normalerweise unter Vollnarkose durchgeführt wird.
Befruchtung der Eizellen im Labor und Kultivierung
Nun erfolgt die Befruchtung der Eizellen im Labor. Am Tag der Eizell-Entnahme werden die Eizellen im Labor mit Sperma des Partners (oder eines Spenders) vermischt, wodurch es zu einer Befruchtung der Eizellen kommt. Hierzu wird frisches oder tiefgefrorenes Sperma des Partners oder eines Spenders benötigt.
Wenn eine Fruchtbarkeitsstörung des Mannes vorliegt kann in bestimmten Fällen auch befruchtungsfähiges Sperma über eine Hodenbiopsie gewonnen werden, eingefroren werden, und dann rechtzeitig aufgetaut werden.
Die eingesetzte Samenflüssigkeit wird häufig noch im Labor aufbereitet, um ihre Befruchtungsfähigkeit zu erhöhen und allergischen Reaktionen bei der Frau vorzubeugen.
Dann werden Eizellen und Samenzellen in einer Nährflüssigkeit vermischt und in einen Brutschrank gegeben – hier soll es zur Befruchtung kommen, woher die Behandlung auch ihren Namen nimmt (In-Vitro-Fertilisation = Befruchtung im Glas).
Nach Entnahme der Mischung aus dem Brutschrank werden einzelne Eizelle unter dem Mikroskop untersucht. Hierbei können Fachleute anhand zweier sogenannter „Vorkerne“, die aus Eizelle und Samenzelle hervorgegangen sind, erkennen, ob die Befruchtung erfolgreich stattgefunden hat. Nun werden die Eizellen ausgewählt, die später in die Gebärmutter transferiert werden. Andere befruchtete Eizellen werden entweder vernichtet oder ggf. für den späteren Gebrauch im Rahmen eines sogenannten „Kryozyklus“ tiefgefroren.
Transfer von 1-2 Embryonen
Eine oder mehr erfolgreich befruchtete Eizellen werden noch einmal in den Brutschrank gegeben, wo sie sich ein paar Tage weiterentwickeln können. Zwischen Tag 2 und 6 nach der Befruchtung werden dann 1-2 der befruchteten Embryonen in die Gebärmutter der Frau übertragen. Dies geschieht ohne Narkose mit einem dünnen und biegsamen Schlauch (Kathether) über die Scheide der Frau und ist meistens wenig oder gar nicht schmerzhaft.
Überzählige befruchtete Eizellen können mit Kryokonservierung aufbewahrt werden für einen eventuellen weiteren Versuch oder weitere Schwangerschaften.
Zusätzliche Behandlung: Schlüpfhilfe (Assisted Hatching)
In manchen Fällen, z.B. wenn schon einige erfolglose Embryonenübertragungen durchgeführt wurden oder wenn kryokonservierte Eizellen verwendet werden, können Ärzte mit einer sogenannte Schlüpfhilfe versuchen, das Einnisten der übertragenen Embryonen zu verbessern.
Für gewöhnlich muss sich ein Embryo in etwa am fünften Tag nach der Befruchtung in der Gebärmutterschleimhaut einnisten. Hierfür muss die äussere Hülle, die den Embryo umgibt, dünn genug sein, damit der Embryo aus ihr herausschlüpfen kann. Um hier die Erfolgswahrscheinlichkeit zu erhöhen, wird bei der Schlüpfhilfe die äussere Hülle des Embryos per Laser ausgedünnt.
Eindeutige Ergebnisse zur Verbesserung der Wahrscheinlichkeit mit dieser Methode schwanger zu werden liegen allerdings nicht vor.

Kontrolluntersuchungen
Etwa 2 Wochen nach dem Embryonentransfer kann anhand eines Tests des Schwangerschaftshormons humanes Choriongonadotropin (HCG) im Blut der Frau getestet werden, ob eine Schwangerschaft eingesetzt hat. Üblicherweise werden mehrere Tests durchgeführt, um ein zuverlässiges Ergebnis zu gewährleisten.
Wie bei jeder Schwangerschaft lassen sich etwa einen Monat nach dem Beginn der Schwangerschaft per Ultraschall ein Embryo oder mehrere Embryonen erkennen.
Was sind Chancen und Risiken der IVF?
Die IVF-Behandlung ist eine relativ sichere und erfolgsversprechende Methode der künstlichen Befruchtung. In Europa werden jährlich mehr als 900’000 IVF-Zyklen durchgeführt und in etwa 200’000 Kinder kommen mit Hilfe einer IVF-Behandlung zur Welt.
Erfolgswahrscheinlichkeit
Die Erfolgswahrscheinlichkeit bei einem IVF-Zyklus zur Geburt eines eines gesunden Kindes liegt bei 25-30%. Sie hängt jedoch wie bei allen Methoden der künstlichen Befruchtung von verschiedenen Faktoren ab, wie Alter, Anzahl der vorangegangenen erfolglosen Behandlungen, Eierstockreserve, Empfänglichkeit der Gebärmutterschleimhaut etc.
Insbesondere sollte beachtet werden, dass wie bei einer natürlichen Befruchtung auch bei einer IVF-Behandlung die Erfolgswahrscheinlichkeit mit dem Alter der Frau mehr und mehr abnimmt – die folgende Grafik stellt diesen Effekt auf Basis von Daten aus Deutschland dar:
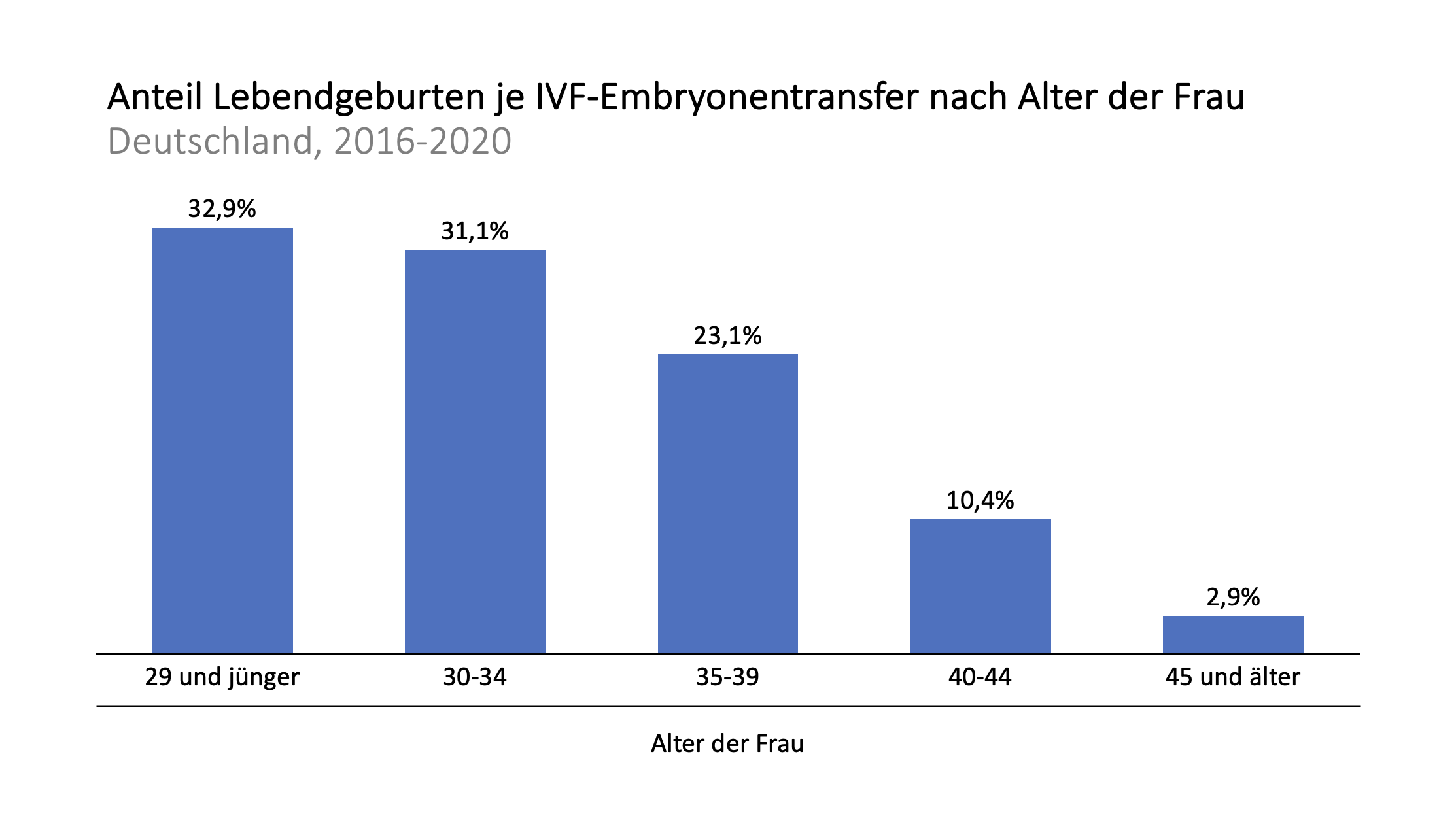
Quelle: Deutsches IVF-Register Jahrbuch 2021
Mehrlingsgeburten
Indem beim Embryonentransfer zwei statt einem Embryo transferiert werden, kann die Erfolgswahrscheinlichkeit eines IVF-Zyklus erhöht werden, da die Wahrscheinlichkeit höher ist, dass einer der Embryonen den Transfer und die Schwangerschaft erfolgreich meistert. Gerade bei älteren Frauen werden manchmal zwei Embryonen transferiert.
Allerdings steigt durch den Transfer zweier Embryonen auch die Wahrscheinlichkeit einer Mehrlingsschwangerschaft mit dem damit verbundenen Risiko von Komplikationen (genannt sei hier insbesondere das Risiko von Frühgeburten und einem geringem Geburtsgewicht).
So ist die Wahrscheinlichkeit einer Mehrlingsgeburt beim Transfer von zwei Embryonen sehr stark erhöht von ca. 2% beim Transfer von einem Embryo auf ca. 28% beim Transfer von zwei Embryonen, allerdings steigt gleichzeitig die Geburtenrate um ca. 4 Prozentpunkte, was in der folgenden Darstellung auf Basis von Daten aus Deutschland erkennbar ist.
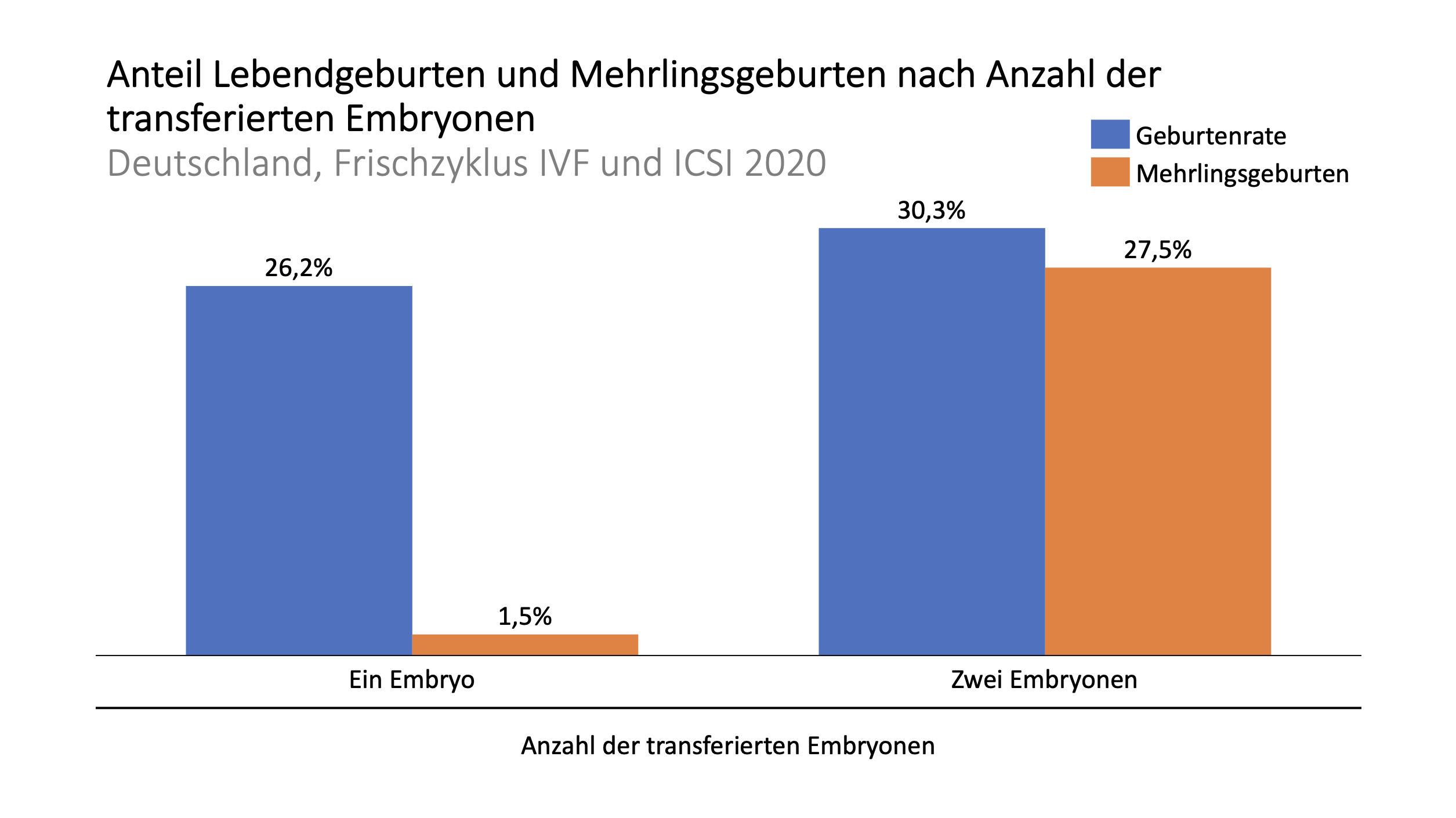
Quelle: Deutsches IVF-Register Jahrbuch 2021
Verletzungen und Entzündungen
Laut Daten aus Deutschland verlaufen die meisten Fälle der IVF-Behandlungen komplikationslos, es gibt allerdings trotzdem Risiken: so kann es relativ häufig zu vaginalen Blutungen (63% der Fälle) oder Blutungen im Bauchraum (14%) bei der Entnahme der Eizellen kommen. Ausserdem kann es zu Bauchfellentzündungen (~5%) und Dammverletzungen bei der Frau kommen (0.2%).
Selten kann durch solche Verletzungen und Entzündungen eine stationäre Behandlung (1.3% der Fälle) und/oder ein operativer Eingriff bei der Frau nötig werden (3.5% der Fälle).
Ovarielles Überstimulationssyndrom
Durch die hormonelle Stimulation der Entwicklung mehrerer Eizellen kann es zu einem ovariellen Überstimulationssyndrom kommen, welches dazu führt, dass die Eierstöcke anschwellen und schmerzen. In schweren Fällen kann dies lebensbedrohlich werden.
In der Vergangenheit trat das ovarielle Überstimulationssyndrom bei bis zu 10% der Frauen auf, die sich einer IVF-Behandlung unterzogen, heutzutage liegt diese Zahl bei unter 5%, ernste Fälle eines ovariellen Überstimulationssyndroms kommen bei weniger als 1% der Frauen vor, die sich einer Hormonbehandlung im Rahmen einer Kinderwunschbehandlung unterziehen.
Im Falle eines ovariellen Überstimulationssyndroms kann es in Rücksprache mit der / dem behandelnden Ärztin / Arzt nötig sein, die IVF-Behandlung zu unterbrechen und die Embryonen vorübergehend einzufrieren, um sie später im Rahmen eines Kryozyklus in die Gebärmutter der Frau zu übertragen.
Was kostet die IVF?
In der Schweiz kostet ein IVF-Zyklus für gewöhnlich inklusive der Hormone zur Stimulation der Eizellenproduktion zwischen CHF 4’000 und CHF 9’000. In Deutschland und Österreich liegen die Behandlungskosten etwas niedriger bei insgesamt etwa EUR 3’700 bis EUR 5’500 je Zyklus.
Die folgende Tabelle gibt eine Übersicht zu Behandlungskosten in der DACH-Region und beliebten Reisezielen für eine Kinderwunschbehandlung innerhalb der Europäischen Union – hier können insbesondere durch eine IVF-Behandlung in Südeuropa (Griechenland und Spanien) und Osteuropa (z.B. Tschechien) signifikant Behandlungskosten eingespart werden.

Quellen: Fertilityroad.com; diverse Preislisten von Kinderwunschzentren
Letztes Update: 28. November 2022
Schwierigkeiten schwanger zu werden, aber die Kosten und Mühen einer Kinderwunsch-Behandlung schrecken Sie ab?
Griechenland gehört zu den europäischen Ländern mit den günstigsten Kinderwunsch-Behandlungen. Bei Kalimedica bringen wir Sie mit Kinderwunsch-Experten zusammen und unterstützen Sie auf Ihrer Reise zur Schwangerschaft




